Rédacteur original – Adam West, Dieter Schuddinck
Dieter Schuddinck, Adam West, Jan De Backer, Rachael Lowe et Lynn Leemans
Définition / Description
Les lésions de Lisfranc impliquent le déplacement (ou la luxation) des métatarses à partir du tarse, notamment en ce qui concerne la deuxième articulation tarsométatarsienne (tarsométa-tarsienne) et le Lisfranc ligament.
La gravité de la blessure peut aller de simple à complexe et peut impliquer plusieurs articulations et os du milieu du pied. Elle est souvent diagnostiquée à tort comme une entorse, en particulier si le mécanisme de la blessure est une simple torsion et chute,
Anatomie cliniquement pertinente
Le pied peut être subdivisé en trois parties: la zone de l’avant-pied qui contient les orteils, la zone médio-pied constituée des petits os appelés naviculaires, cunéiformes et cuboïdes. La troisième partie est l’arrière-pied composé du talus (cheville inférieure) et du calcanéum (talon).
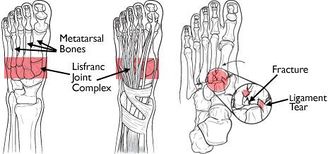
Complexe commun de Lisfranc
Les articulations de Lisfranc sont des articulations tarsométarales. Dans le complexe articulaire normal de Lisfranc, les 3 premières bases métatarsiennes s’articulent avec leurs cunéiformes respectifs, et les 2 métatarsiens latéraux s’articulent avec le cuboïde. La deuxième base métatarsienne est étroitement encastrée dans une mortaise formée par les 3 os cunéiformes. Les ligaments intertarsiens, les ligaments tarsalmétatarsiens dorsaux et plantaires (TMT) et les ligaments transverses assurent la stabilité des tissus mous.
Le ligament Lisfranc est une large bande de tissu collagène plantaire qui couvre l’articulation du cunéiforme médial et du second base métatarsienne.
Alors que les ligaments transversaux relient les bases des quatre métatarsiens latéraux, aucun ligament transverse n’existe entre la première et la deuxième bases métatarsiennes. La capsule articulaire et les ligaments dorsaux constituent le seul support minimal sur la face dorsale de l’articulation de Lisfranc.
L’architecture basique de cette articulation, en particulier le calage «clé de voûte» du deuxième métatarsien du cunéiforme forme le point focal qui supporte toute l’articulation tarsométatarsienne.
Pour une plus examen de l’anatomie de la cheville et du pied.
Épidémiologie / étiologie
Les blessures à l’articulation de Lisfranc sont généralement le résultat d’une rotation externe et d’une force de compression combinées. Les blessures peuvent être causées par un traumatisme direct ou indirect. Les blessures à l’articulation sont souvent manquées en raison de la complexité anatomique et de la rareté. Ils peuvent être causés par une blessure à faible énergie telle qu’une simple torsion ou une chute. Ils surviennent généralement lorsqu’une personne trébuche sur le dessus d’un pied plantaire fléchi. Un traumatisme direct tel qu’une chute de haut peut également causer une blessure à Lisfranc. Ces blessures à haute énergie peuvent entraîner de multiples luxations et fractures du pied. Il y a une forte incidence parmi les joueurs de football.
Caractéristiques / Présentation clinique
Image: Lisfranc_injury.jpg
Cliniquement, avec le calcanéum maintenu stable, l’abduction ou la pronation de l’avant-pied produira des douleurs au milieu du pied. En règle générale, il y a de la difficulté à porter du poids, un gonflement minimal au milieu du pied et une sensibilité palpable le long des articulations tarsométatarsiennes. Les athlètes peuvent ressentir de la douleur lors de la course aux orteils et lors de la phase de poussée de la course.
Les blessures de Lisfranc peuvent inclure des entorses, des luxations, des fractures des trois à la fois. Une blessure peut être causée par un traumatisme indirect ou direct. Un traumatisme direct peut être causé lorsqu’une force externe agit sur le pied, par exemple lorsque vous laissez tomber quelque chose de lourd dessus. Un traumatisme indirect est causé lorsqu’une torsion du pied se produit après avoir été pris sur quelque chose. Une blessure à l’articulation de Lisfranc est principalement le résultat de la rotation externe et de la force de compression combinées.
Comme dans la plupart des cas de blessure, une blessure à l’articulation de Lisfranc peut entraîner des complications. La complication la plus courante est l’arthrite post-traumatique de l’articulation. L’arthrite post-traumatique imite l’arthrite dégénérative, mais son évolution est accélérée en raison de blessures graves. Cela peut provoquer une douleur chronique dans l’articulation blessée.
Une autre complication est appelée le syndrome des loges. Il se produit lorsque la blessure traumatique provoque un gonflement et des saignements pour augmenter la pression dans les tissus du corps. L’incidence des luxations de fracture de l’articulation de Lisfranc est d’un cas pour 55 000 personnes chaque année. Pas moins de 20% des lésions articulaires de Lisfranc sont manquées sur les radiographies antéropostérieures et obliques initiales.
Diagnostic différentiel
La blessure a été remarquée pour la première fois au début des années 1800 par le chirurgien français Jacques Lisfranc . La blessure a été causée lorsque des soldats ont été jetés de leurs chevaux et que leur pied a été coincé dans l’étrier.Désormais, les accidents d’automobile, les chutes et les blessures sportives peuvent également entraîner des blessures sur l’articulation de Lisfranc. Ce genre de blessure est de plus en plus vu par les joueurs de football, les gymnastes et les danseurs de ballet. La blessure peut mettre fin à la carrière.
La lésion articulaire de Lisfranc n’est pas facile à diagnostiquer, sauf en cas de gonflement marqué et de changements radiographiques perceptibles. Les symptômes les plus courants sont:
- Gonflement du pied et / ou de la cheville
- Ecchymose du pied et / ou de la cheville
- Douleur généralement dans le partie médiane du pied
- Élargissement de la zone médio-pied
- Grande bosse sur la zone médio-pied supérieure
- Ne pas pouvoir mettre de poids sur le pied blessé
Le diagnostic différentiel des blessures de Lisfranc comprend: entorse du milieu du pied, fracture du métatarsien, fracture cuboïde, dysfonctionnement du tendon du tibial postérieur et blessures par compression du naviculaire.
Procédures de diagnostic
Actuellement, il n’y a pas de tests cliniques spécifiques pour confirmer l’étendue d’une blessure. Par conséquent, le diagnostic des lésions ligmentaires peut être basé sur un niveau élevé de suspicion. En cas de lésions suspectées de Lisfranc, l’utilisation de modalités d’imagerie est justifiée. Les radiographies recommandées comprennent des projections antéro-postérieures, latérales et obliques internes à 30 degrés en appui.
La blessure peut être vue sur la radiographie. Parfois, une radiographie du pied indemne est nécessaire pour voir s’il y a une blessure ou non. Une radiographie de mise en charge est nécessaire, car une radiographie non portante peut ne révéler aucune blessure.
À la radiographie, la luxation de l’articulation tarsométatarsienne est indiquée par:
- Perte de disposition en ligne du bord latéral de la première base métatarsienne avec le bord latéral du cunéiforme médial .
- Perte de disposition en ligne du bord médial de la deuxième base métatarsienne avec le bord médial du cunéiforme moyen en vue antéropostérieure portante.
- La présence de petits fragments avulsés, qui sont d’autres indications d’une lésion ligamentaire et d’une probable rupture articulaire.
La blessure de Lisfranc peut également être examinée physiquement. En cas de suspicion de lésion du complexe articulaire de Lisfranc, la palpation du pied doit commencer distalement et se poursuivre en amont de chaque articulation tarsométatarsienne. La sensibilité le long des articulations métatarsiennes soutient le diagnostic d’entorse du milieu du pied avec un potentiel d’instabilité segmentaire.
La douleur peut se localiser à la face médiale ou latérale du pied au niveau de la région tarsométatarsienne lors de la palpation directe, ou elle peut être produite par abduction et pronation de l’avant-pied tandis que l’arrière-pied est maintenu fixe.
Le pouls dorsal pedis et la recharge capillaire doivent également être évalués. Il peut être perturbé lors d’une luxation sévère.
La tomodensitométrie doit être réservée aux cas douteux tels que le pied gravement blessé où un positionnement adéquat ne peut être obtenu ou les cas où la multiplicité des fractures et des luxations rend l’évaluation complète difficile. La tomodensitométrie doit également être utilisée lorsqu’une réduction adéquate ne peut être obtenue pour déterminer la présence de fragments osseux ou de tissus mous piégés susceptibles d’entraver la réduction.
Prise en charge médicale
Prise en charge médicale des lésions de Lisfranc peut être opératoire ou non opératoire selon la gravité. Dans les entorses légères à modérées, le membre inférieur peut être immobilisé pendant environ six semaines. Les blessures plus graves peuvent être traitées par réduction ouverte et fixation interne (ORIF). Après ORIF, le pied est généralement immobilisé pendant 8 à 12 semaines.
Si la blessure est grave et que l’on pense que la lésion est irréparable, une fusion peut être recommandée comme intervention chirurgicale initiale. Une fusion est un processus de « soudure » dans lequel l’idée est de fusionner les os endommagés pour qu’ils guérissent en une seule pièce solide.
Prise en charge de la physiothérapie
Si une entorse légère est le cas et que la radiographie ne montre aucune diastose, une immobilisation est suggérée. S’il y a un déplacement minimal des os, un plâtre rigide appliqué pendant environ huit semaines est une alternative appropriée. Cependant, le traitement le plus courant consiste à sécuriser les os fracturés et disloqués avec une fixation interne (vis) ou externe (broches).
L’intervention de physiothérapie commence peu de temps après l’immobilisation dans un traitement chirurgical et conservateur. Les interventions comprennent: la réduction de l’œdème, le renforcement pour traiter l’atrophie post-immobilisation, les exercices de flexibilité, la démarche et la fabrication d’orthèses plantaires pour aider à soutenir les articulations tarsométatarsiennes.
D’autres exercices thérapeutiques sont les escaliers, la natation, la marche dans la piscine, la position debout sur les orteils, la corde à sauter, les squats.
Voici quelques autres exercices pour une blessure de Lisfranc:
- Exercices d’amplitude de mouvement: flexion plantaire, flexion dorsale, inversion, éversion et écriture de l’alphabet avec vos orteils.
- Flexibilité de la voûte plantaire des orteils et du milieu du pied: laissez votre talon reposer sur le sol et placez vos orteils contre un mur. Maintenant, essayez doucement d’appuyer vos orteils contre le mur afin de sentir l’étirement de la plante du pied.
- Massage de la voûte plantaire.
- Les mollets s’étirent pour retrouver la souplesse des mollets.
- Exercices de renforcement des chevilles et des pieds: Ces exercices sont les mêmes exercices que la gamme d’exercices de mouvement, mais avec une bande de résistance. Vous pouvez également faire des gommages à la serviette (poser une serviette et frotter la serviette avec vos orteils).
- Exercices d’équilibre: sur une jambe, les yeux fermés, debout sur un oreiller en mousse, debout sur une planche oscillante .
- Exercices de pliométrie et de saut: Saut et atterrissage, saut sur une jambe, saut en chute.
Selon Reinhardt KR et al. l’arthrodèse partielle primaire est une thérapie bénéfique pour une lésion de Lisfranc. Pour le prouver, une étude a été menée auprès de 25 patients (12 avec une lésion ligamentaire de Lisfranc et 13 avec une lésion combinée de Lisfranc) avec un âge médian de 46 ans et un suivi moyen de 42 mois. Le score de l’American Orthopaedic Foot and Ankle Society (AOFAS) était de 81/100. La plupart des patients ont perdu quelques points pour une douleur légère, les limitations des activités récréatives et les exigences en matière de chaussures à la mode. Lors du dernier suivi, les patients ont retrouvé en moyenne 85% de leur activité physique avant la blessure et 21 patients ont exprimé leur satisfaction à l’égard de la thérapie. Conclusion: l’arthrodèse partielle primaire produit de bons résultats cliniques et basés sur le patient.
Une autre étude nous dit que l’arthrodèse primaire n’a aucun avantage en ce qui concerne les fractures-luxations sévères. La réduction ouverte et les vis temporaires ou la fixation par fil K est dans ce cas le traitement de choix.
Une revue systématique a comparé l’arthrodèse partielle primaire à l’ORIF et cette étude montre que le score AOFAS des patients ORIF était de 72,5 / 100. Le score AOFAS des patients atteints d’arthrodèse partielle primaire était de 88% dans l’année suivant le suivi. Cette étude a comparé six articles à 193 patients. Conclusion: les deux thérapies ont des résultats équivalents mais l’arthrodèse partielle primaire a un petit avantage en termes de résultats cliniques.
Après l’arthrodèse partielle primaire, les patients ont besoin d’un plâtre. Ensuite, ils peuvent démarrer le processus de revalidation. Tout d’abord, ils auront besoin d’un déambulateur. Ils utilisent le déambulateur lorsqu’ils essaient de se lever ou lorsqu’ils marchent. Les patients peuvent faire des exercices sans le déambulateur, mais ils doivent ensuite s’asseoir. Après 4 semaines, les patients portent de moins en moins le déambulateur. Lorsque cela réussit, les patients peuvent commencer à faire des exercices debout. Ils commencent par des exercices de faible intensité (flexion plantaire et flexion dorsale du pied et des orteils (2x / jour, 3x 10-15 répétitions). Ensuite, ils commencent par des exercices plus difficiles (vélo, aviron, marche). Attention, ne jamais croiser le seuil de douleur pendant les exercices.
