Principais descobertas
Os determinantes sociais da saúde são os condições nas quais as pessoas nascem, crescem, vivem, trabalham e envelhecem que moldam a saúde. Este resumo fornece uma visão geral dos determinantes sociais da saúde e iniciativas emergentes para abordá-los. Mostra:
- Os determinantes sociais da saúde incluem fatores como status socioeconômico, educação, vizinhança e ambiente físico, emprego e redes de apoio social, bem como acesso a cuidados de saúde. Abordar os determinantes sociais da saúde é importante para melhorar a saúde e reduzir as disparidades de longa data na saúde e nos cuidados de saúde.
- Há um número crescente de iniciativas para abordar os determinantes sociais da saúde dentro e fora do sistema de saúde. Fora do sistema de saúde, as iniciativas buscam moldar políticas e práticas em setores não relacionados à saúde de forma a promover a saúde e a igualdade na saúde. Dentro do sistema de saúde, existem iniciativas federais e estaduais com múltiplos pagadores, bem como iniciativas específicas do Medicaid com foco em atender às necessidades sociais. Isso inclui modelos do Centro de Inovação do Medicare e Medicaid, sistema de entrega do Medicaid e iniciativas de reforma de pagamento e opções do Medicaid. Planos e provedores de cuidados gerenciados também estão envolvidos em atividades para identificar e atender às necessidades sociais. Por exemplo, 19 estados exigiram planos de assistência gerenciada Medicaid para triagem e / ou fornecer referências para necessidades sociais em 2017, e uma pesquisa recente de planos de assistência gerenciada Medicaid descobriu que quase todos (91%) planos respondentes relataram atividades para abordar os determinantes sociais de saúde.
- Muitos desafios permanecem para abordar os determinantes sociais da saúde, e novas direções seguidas pela administração Trump poderiam limitar os recursos e iniciativas focadas nesses esforços. A administração Trump está buscando uma série de novas políticas e mudanças de políticas, incluindo a aplicação e expansão dos requisitos de trabalho associados a programas públicos e a redução do financiamento para prevenção e saúde pública. Essas mudanças podem limitar o acesso dos indivíduos a programas de assistência para lidar com a saúde e outras necessidades e reduzir os recursos disponíveis para lidar com os determinantes sociais da saúde.
Introdução
Os esforços para melhorar a saúde nos Estados Unidos tradicionalmente olham para o sistema de saúde como o principal impulsionador dos resultados de saúde. No entanto, tem havido um maior reconhecimento de que melhorar a saúde e alcançar a equidade na saúde exigirá abordagens mais amplas que abordem os fatores sociais, econômicos e ambientais que influenciam a saúde. Este resumo fornece uma visão geral desses determinantes sociais da saúde e discute iniciativas emergentes para abordá-los.
O que são determinantes sociais da saúde?
Os determinantes sociais da saúde são as condições em que as pessoas nascem, crescem, vivem, trabalham e envelhecem.1 Eles incluem fatores como status socioeconômico, educação, vizinhança e ambiente físico, emprego e redes de apoio social, bem como acesso a cuidados de saúde (Figura 1).

Figura 1: Determinantes sociais da saúde
Lidar com os determinantes sociais da saúde é importante para melhorar a saúde e reduzir as disparidades em saúde.2 Embora os cuidados de saúde sejam essenciais para a saúde, são um determinante de saúde relativamente fraco.3 Pesquisas mostram que os resultados de saúde são impulsionados por uma série de fatores, incluindo genética, comportamentos de saúde, sociais e ambientais fatores e cuidados de saúde. Embora atualmente não haja consenso na pesquisa sobre a magnitude das contribuições relativas de cada um desses fatores para a saúde, estudos sugerem que comportamentos de saúde, como fumo, dieta e exercícios, e fatores sociais e econômicos são os principais impulsionadores da saúde resultados e fatores sociais e econômicos podem moldar os comportamentos de saúde dos indivíduos. Por exemplo, crianças nascidas de pais que não concluíram o ensino médio têm maior probabilidade de viver em um ambiente que apresenta barreiras à saúde, como falta de segurança, lixo exposto e moradia precária. Eles também são menos propensos a ter acesso a calçadas, parques ou playgrounds, centros recreativos ou uma biblioteca.4 Além disso, as evidências mostram que o estresse afeta negativamente a saúde ao longo da vida5 e que fatores ambientais podem ter impactos multigeracionais.6 Lidando com os determinantes sociais da saúde não é importante apenas para melhorar a saúde geral, mas também para reduzir as disparidades de saúde que muitas vezes estão enraizadas em desvantagens sociais e econômicas.
Iniciativas para abordar os determinantes sociais da saúde
Um crescimento Várias iniciativas estão surgindo para abordar os determinantes sociais da saúde.Algumas dessas iniciativas buscam aumentar o foco na saúde em setores não relacionados à saúde, enquanto outras se concentram em fazer com que o sistema de saúde aborde fatores sociais e ambientais mais amplos que influenciam a saúde.
Foco na saúde fora da saúde Setores
As políticas e práticas em setores não relacionados à saúde têm impactos na saúde e na equidade na saúde. Por exemplo, a disponibilidade e acessibilidade de transporte público afeta o acesso a empregos, alimentos saudáveis a preços acessíveis, cuidados de saúde e outros fatores importantes de saúde e bem-estar. Os programas e políticas de nutrição também podem promover a saúde, por exemplo, apoiando lojas de esquina mais saudáveis em comunidades de baixa renda, 7 programas da fazenda para a escola8 e hortas comunitárias e escolares, e através de esforços mais amplos para apoiar a produção e o consumo de alimentos saudáveis9. o fornecimento de educação infantil para crianças em famílias de baixa renda e comunidades negras ajuda a reduzir as lacunas de desempenho, melhorar a saúde de alunos de baixa renda e promover a igualdade na saúde.10
“Saúde em todas as políticas” é uma abordagem que incorpora considerações de saúde na tomada de decisões em todos os setores e áreas de política.11 Uma abordagem de Saúde em Todas as Políticas identifica as maneiras como as decisões em vários setores afetam a saúde e como a melhoria da saúde pode apoiar as metas desses vários setores. diversos parceiros e partes interessadas para trabalhar juntos para promover a saúde, a equidade e a sustentabilidade e, simultaneamente, avançar outras metas, como a promoção da criação de empregos e estabilidade econômica, acesso ao transporte e mobilidade, um forte sistema agrícola e melhor desempenho educacional. Estados e localidades estão utilizando a abordagem Saúde em Todas as Políticas por meio de forças-tarefa e grupos de trabalho focados em reunir líderes de agências e da comunidade para colaborar e priorizar o enfoque na saúde e equidade em saúde.12 No nível federal, a Lei de Cuidados Acessíveis (ACA ) estabeleceu o Conselho Nacional de Prevenção, que reúne a liderança sênior de 20 departamentos, agências e escritórios federais, que trabalharam com o Grupo Consultivo de Prevenção, partes interessadas e o público para desenvolver a Estratégia Nacional de Prevenção.
Local As iniciativas baseadas em enfoque na implementação de estratégias intersetoriais para melhorar a saúde em bairros ou comunidades com resultados de saúde precários. Continua a haver um reconhecimento crescente da relação entre bairros e saúde, com o código postal entendido como um indicador mais forte da saúde de uma pessoa do que seu código genético.13 Uma série de iniciativas enfocam a implementação de estratégias coordenadas em diferentes setores em bairros com áreas sociais, barreiras econômicas e ambientais que levam a resultados ruins de saúde e disparidades de saúde. Por exemplo, o projeto Harlem Children’s Zone (HCZ) concentra-se em crianças em uma área de 100 quarteirões no Harlem Central que apresentavam taxas de doenças crônicas e mortalidade infantil que ultrapassavam as taxas de muitas outras partes da cidade, bem como altas taxas de pobreza e desemprego . O HCZ busca melhorar os resultados educacionais, econômicos e de saúde da comunidade por meio de uma ampla gama de programas de saúde, serviços sociais e de serviço social baseados na família.
Lidando com os determinantes sociais no sistema de saúde
Além do movimento crescente para incorporar considerações de impacto / resultado na saúde em áreas de políticas não relacionadas à saúde, também existem esforços emergentes para abordar os determinantes sociais da saúde não médicos no contexto do sistema de prestação de cuidados de saúde. Isso inclui iniciativas federais e estaduais com vários pagadores, iniciativas de Medicaid lideradas por estados ou planos de saúde, bem como atividades em nível de provedor com foco na identificação e abordagem das necessidades sociais não médicas de seus pacientes.
Iniciativas federais e estaduais
Em 2016, o Centro de Inovação do Medicare e Medicaid (CMMI), estabelecido pela ACA, anunciou um novo modelo de “Comunidades responsáveis pela saúde” com foco em conectar beneficiários do Medicare e Medicaid aos serviços comunitários para atender às necessidades sociais relacionadas à saúde. O modelo fornece financiamento para testar se a identificação e abordagem sistemática das necessidades sociais relacionadas à saúde dos beneficiários do Medicare e Medicaid por meio de triagem, encaminhamento e serviços de navegação comunitária afetará os custos de saúde e reduzirá a utilização de pacientes internados e ambulatoriais. Em 2017, o CMMI concedeu 32 bolsas a organizações para participar do modelo ao longo de um período de cinco anos. Doze premiados fornecerão serviços de navegação para auxiliar os beneficiários de alto risco com acesso a serviços comunitários e 20 premiados encorajarão o alinhamento de parceiros para garantir que os serviços comunitários estejam disponíveis e atendam às necessidades dos inscritos.14
Por meio da CMMI State Innovation Models Initiative (SIM), vários estados estão engajados em reformas de pagamento e entrega de múltiplos pagadores que incluem um foco na saúde da população e reconhecem o papel dos determinantes sociais.O SIM é uma iniciativa do CMMI que fornece suporte técnico e financeiro aos estados para o desenvolvimento e teste de modelos de pagamento e prestação de serviços de saúde liderados pelo estado e multipagador, que visam melhorar o desempenho do sistema de saúde, aumentar a qualidade do atendimento e reduzir custos. Até o momento, a iniciativa SIM concedeu quase US $ 950 milhões em doações a mais da metade dos estados para projetar e / ou testar modelos inovadores de pagamento e entrega. Como parte da segunda rodada de concessões do SIM, os estados devem desenvolver um plano estadual para melhorar a saúde da população. Os estados que receberam os subsídios da segunda rodada estão buscando uma variedade de abordagens para identificar e priorizar as necessidades de saúde da população; vincular recursos clínicos, de saúde pública e comunitários; e abordar os determinantes sociais da saúde.
- Todos os 11 estados que receberam bolsas de teste do SIM da segunda rodada planejam estabelecer ligações entre os cuidados primários e organizações baseadas na comunidade e serviços sociais.15 Por exemplo, Ohio está usando Os fundos do SIM, em parte, para apoiar um programa abrangente de atenção primária (CPC), no qual os provedores de atenção primária conectam os pacientes aos serviços sociais necessários e aos programas de prevenção baseados na comunidade. Em dezembro de 2017, 96 práticas estavam participando do programa CPC. O modelo SIM de Connecticut busca promover um modelo Advanced Medical Home que atenderá a uma ampla gama de necessidades individuais, incluindo fatores ambientais e socioeconômicos que contribuem para sua saúde contínua.
- Vários estados com testes da segunda rodada Os subsídios estão criando entidades locais ou regionais para identificar e atender às necessidades de saúde da população e estabelecer vínculos com serviços comunitários. Por exemplo, o estado de Washington estabeleceu nove “Comunidades Responsáveis de Saúde” regionais, que reunirão as partes interessadas locais de vários setores para determinar prioridades e implementar projetos regionais de melhoria da saúde.16 Delaware planeja implementar dez “Bairros Saudáveis” em todo o estado que irão concentre-se em prioridades como estilos de vida saudáveis, saúde materno-infantil, saúde mental e dependência e prevenção e gestão de doenças crônicas.17 Idaho está criando sete “Colaboradores Regionais de Saúde” por meio dos distritos de saúde pública do estado que apoiarão as práticas locais de atenção primária ao paciente – Centrada na transformação da Casa Médica e na criação de protocolos formais de recomendação e feedback para vincular os prestadores de serviços médicos e sociais.18
- Os estados de concessão de teste da segunda rodada também estão buscando uma série de outras atividades focadas na saúde da população e determinantes sociais. Algumas dessas atividades incluem o uso de medidas de saúde da população para qualificar a prática. ces como residências médicas ou determinar pagamentos de incentivos, incorporando o uso de agentes comunitários de saúde em equipes de atendimento e expandindo a coleta de dados e a infraestrutura de análise com foco na saúde da população e nos determinantes sociais da saúde.19
Iniciativas Medicaid
Sistema de entrega e reforma de pagamento
Uma série de iniciativas de reforma de entrega e pagamento no Medicaid incluem um foco na ligação de cuidados de saúde e necessidades sociais. Em muitos casos, esses esforços são parte dos modelos de SIM multipagador maiores observados acima e podem fazer parte das dispensas de demonstração do Medicaid da Seção 1115.20 Por exemplo, Colorado e Oregon estão implementando modelos de pagamento e entrega de Medicaid que fornecem atendimento por meio de entidades regionais que foco na integração de serviços físicos, comportamentais e sociais, bem como envolvimento e colaboração da comunidade.
- Em Oregon, cada Organização de Assistência Coordenada (ou “CCO”) é obrigada a estabelecer um conselho consultivo da comunidade e desenvolver uma avaliação das necessidades de saúde da comunidade.21 Os CCOs recebem um pagamento global para cada inscrito, proporcionando flexibilidade para que os CCOs ofereçam “serviços relacionados à saúde” – que complementam os benefícios tradicionais cobertos do Medicaid e podem ter como alvo os determinantes sociais da saúde.22 As primeiras experiências sugerem que os CCOs estão se conectando com parceiros da comunidade e começando a abordar os fatores sociais que influenciam a saúde por meio de uma série de projetos. Por exemplo, um CCO financiou um agente comunitário de saúde para ajudar a vincular adolescentes grávidas ou pais aos serviços de saúde e atender outras necessidades, como moradia, alimentação e renda.23 Outro CCO trabalhou com provedores e o programa local Meals on Wheels para entregar refeições para os inscritos no Medicaid que receberam alta do hospital e precisam de assistência alimentar como parte de sua recuperação.24 Uma avaliação conduzida pelo Oregon Health & Science University’s Center for Health Systems Effectiveness divulgada em 2017 revelou CCOs foram associados a reduções no crescimento e melhoria dos gastos em alguns domínios da qualidade.25 De acordo com a avaliação, a maioria dos CCOs acreditava que os serviços flexíveis relacionados à saúde eram eficazes para melhorar os resultados e reduzir os custos.26
- Da mesma forma, no Colorado, as Organizações Colaborativas Regionais (RCCOs), que recebem um pagamento mensal por membro para os inscritos, ajudam a conectar indivíduos a serviços comunitários por meio de sistemas de referência, bem como de programas direcionados para atender às necessidades específicas identificadas dentro da comunidade.27 Um estudo publicado em 2017 comparando o programa CCO do Oregon ao programa RCCO do Colorado descobriu que o programa RCCO do Colorado gerou reduções comparáveis nas despesas e dias de internação.28
Vários outros programas estaduais de Medicaid lançaram modelos de Organização de Atendimento Responsável (ACO) que geralmente incluem pagamentos baseados na população ou custo total de fórmulas de atendimento, que podem fornecer incentivos para que os provedores atendam às amplas necessidades dos beneficiários do Medicaid, incluindo os determinantes sociais da saúde.
Alguns programas estaduais do Medicaid estão apoiando o foco dos provedores nos determinantes sociais da saúde por meio do “Delivery System Reform Incentive Payme iniciativas nt ”(DSRIP). Iniciativas DSRIP surgiram sob a administração Obama como parte das dispensas de demonstração da Seção 1115 do Medicaid. As iniciativas do DSRIP vinculam o financiamento do Medicaid para provedores qualificados a indicadores de processo e desempenho, que podem envolver o atendimento de necessidades e fatores sociais. Por exemplo, em Nova York, os sistemas de provedores podem implementar projetos DSRIP com o objetivo de garantir que as pessoas tenham habitação de apoio. O estado também investiu dólares estaduais significativos fora de sua isenção de DSRIP em estoque habitacional para garantir que um melhor suprimento de moradias adequadas esteja disponível.30 No Texas, alguns provedores usaram fundos DSRIP para instalar geladeiras em abrigos para desabrigados para melhorar o acesso dos indivíduos a insulin.31 A isenção do DSRIP da Califórnia aumentou a extensão em que os sistemas de hospitais públicos se concentram na coordenação com agências de serviços sociais e escritórios de bem-estar em nível de condado.32 Até o momento, os dados sobre os resultados dos programas DSRIP são limitados, mas uma avaliação federal final relatório está agendado para 2019.33
Os programas do Medicaid também estão fornecendo serviços mais amplos para apoiar a saúde por meio da opção de casas de saúde estabelecida pela ACA. Com essa opção, os estados podem estabelecer casas de saúde para coordenar o atendimento a pessoas com doenças crônicas. Os serviços domiciliares de saúde incluem gestão de cuidados abrangentes, coordenação de cuidados, promoção da saúde, cuidados de transição abrangentes, apoio ao paciente e família, bem como encaminhamentos para serviços de apoio comunitário e social. Os provedores de saúde domiciliares podem ser um provedor designado, uma equipe de profissionais de saúde vinculada a um provedor designado ou uma equipe de saúde comunitária. Um total de 21 estados relatam que as casas de saúde estavam em vigor no ano fiscal de 2017.34 Uma avaliação financiada pelo governo federal do modelo de casas de saúde descobriu que a maioria dos provedores relatou um crescimento significativo em sua capacidade de conectar pacientes a serviços e apoios sociais não clínicos sob o modelo, mas que a falta de moradia e transporte estáveis eram problemas comuns para muitos inscritos, difíceis de serem resolvidos pelos provedores com recursos insuficientes de moradia acessível e de apoio ao aluguel.35
Apoio à moradia e emprego
Alguns estados estão fornecendo suporte habitacional para inscritos no Medicaid por meio de uma série de planos estaduais opcionais e autoridades de isenção. Embora os estados não possam usar os fundos do Medicaid para pagar hospedagem e alimentação, os fundos do Medicaid podem apoiar uma série de atividades relacionadas à habitação, incluindo encaminhamento, serviços de suporte e serviços de gerenciamento de caso que ajudam a conectar e reter indivíduos em habitação estável.36 Por exemplo, o O Departamento de Saúde da Louisiana formou uma parceria com a Autoridade de Habitação da Louisiana para estabelecer um programa de Habitação de Apoio Permanente (PSH) com o duplo objetivo de prevenir e reduzir a falta de moradia e a institucionalização desnecessária entre pessoas com deficiência. O programa Medicaid da Louisiana cobre três fases de serviços de apoio à locação para beneficiários do Medicaid em habitação de apoio permanente: serviços de pré-locação (assistência para busca de moradia, assistência para aplicação, etc.), serviços de mudança e serviços de locação em andamento.37 Louisiana relata uma habitação de 94% taxa de retenção desde que o programa começou a abrigar inquilinos em 2008. Uma análise preliminar mostra reduções estatisticamente significativas nas hospitalizações e na utilização do departamento de emergência após a intervenção de PSH, e uma análise independente precoce do impacto do programa de PSH nos gastos com Medicaid encontrou uma redução de 24% no Medicaid aguda custos de cuidados depois que uma pessoa foi alojada.38
Por meio de uma série de autoridades opcionais e de isenção, alguns estados estão fornecendo serviços de emprego com apoio voluntário para inscritos no Medicaid. Os serviços de emprego apoiados podem incluir serviços de pré-emprego (por exemplo, avaliação de emprego, assistência para identificar e obter emprego e / ou trabalhar com o empregador na personalização do trabalho), bem como serviços de sustentação de emprego (por exemplo, coaching de trabalho e / ou consulta com empregadores) .Os estados muitas vezes direcionam esses serviços para populações específicas do Medicaid, como pessoas com doenças mentais graves ou transtornos por uso de substâncias e indivíduos com deficiências intelectuais ou de desenvolvimento. Por exemplo, sob uma isenção da Seção 1115, o Havaí oferece serviços de emprego de apoio para inscritos no Medicaid com doença mental grave (SMI), indivíduos com doença mental grave e persistente (SPMI) e indivíduos que precisam de apoio para desenvolvimento emocional e comportamental (SEBD). 39
Medicaid Managed Care Organizations (MCOs)
Os MCOs do Medicaid estão cada vez mais envolvidos em atividades para abordar os determinantes sociais da saúde. Os dados da pesquisa de orçamento do Medicaid de 50 estados da Kaiser Family Foundation mostram que um número crescente de estados está exigindo que os MCOs do Medicaid abordem os determinantes sociais da saúde como parte de seus acordos contratuais (Quadro 1). Em 2017, 19 estados exigiram que os MCOs do Medicaid fizessem a triagem dos beneficiários quanto às necessidades sociais e / ou fornecessem aos inscritos encaminhamentos para serviços sociais e seis estados exigiram que os MCOs prestassem serviços de coordenação de cuidados para os inscritos saindo do encarceramento, com outros estados planejando implementar tais requisitos em 2018,40 Outros dados de uma pesquisa da Kaiser Family Foundation de 2017 sobre planos de saúde gerenciados Medicaid mostram que quase todos os MCOs 41 (91%) que responderam relataram atividades para abordar os determinantes sociais da saúde, com habitação e nutrição / segurança alimentar como as principais áreas de enfoque.42 O Os planos de atividades mais comuns relatados foram trabalhar com organizações baseadas na comunidade para conectar os membros aos serviços sociais (93%), avaliar as necessidades sociais dos membros (91%) e manter bancos de dados de recursos da comunidade ou serviço social (81%) (Figura 2 ) .43 Alguns planos também relataram o uso de agentes comunitários de saúde (67%), uso de equipes interdisciplinares de atenção à comunidade (66%), oferecendo assistência de aplicação e e recomendações de aconselhamento para serviços sociais (52%), e assistência a indivíduos envolvidos com a justiça na reintegração comunitária (20%).
Caixa 1 : Exemplos de Estados que Integram Determinantes Sociais em Contratos de Assistência Gerenciada Medicaid
- O Arizona exige a coordenação de recursos da comunidade, como habitação e assistência pública em seus serviços gerenciados de longo prazo e suporte (MLTSS) contrato. O estado fornece financiamento somente do estado em conjunto com seu contrato gerenciado de saúde comportamental para fornecer assistência habitacional. O estado também incentiva os planos de saúde a coordenar com a Administração dos Veteranos e outros programas para atender às necessidades de apoio social dos membros.
- O Distrito de Colúmbia incentiva os MCOs a encaminharem beneficiários com três ou mais doenças crônicas ao programa “My Health GPS” Health Home para serviços de coordenação de cuidados e gerenciamento de casos, incluindo avaliação das necessidades biopsicossociais e encaminhamento para a comunidade e serviços de apoio social.
- Louisiana exige que seus planos façam uma triagem para problemas de jogo e uso de tabaco e requer encaminhamentos para o Programa de Nutrição Suplementar Especial para Mulheres, Bebês e Crianças (WIC) e o programa de Habitação Permanente de Apoio da Louisiana, quando apropriado .
- Nebraska exige que os MCOs tenham funcionários treinados em determinantes sociais da saúde e estejam familiarizados com os recursos da comunidade; os planos também devem ter políticas para atender membros com múltiplas necessidades biopsicossociais.
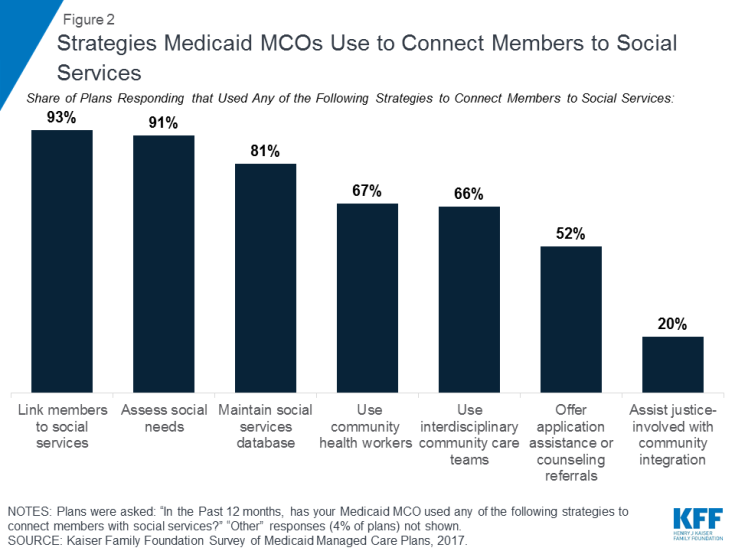
Figura 2: Estratégias que os MCOs do Medicaid usam para conectar membros aos serviços sociais
ATIVIDADES DO PROVEDOR
Em Os hospitais sem fins lucrativos da ACA devem realizar uma avaliação das necessidades de saúde da comunidade (CHNA) uma vez a cada três anos e desenvolver estratégias para atender às necessidades identificadas pelo CHNA. O CDC define uma avaliação de saúde comunitária como “o processo de envolvimento da comunidade; coleta, análise e interpretação de dados sobre resultados de saúde e determinantes de saúde; identificação de disparidades de saúde; e identificação de recursos que podem ser usados para atender às necessidades prioritárias.” 44 De acordo com a ACA, a avaliação deve levar em consideração as contribuições de pessoas que representam os interesses gerais da comunidade atendida, incluindo aqueles com conhecimento ou experiência em saúde pública.
Alguns provedores adotaram ferramentas de triagem em suas práticas para identificar as necessidades sociais dos pacientes relacionadas à saúde. Por exemplo, de acordo com uma pesquisa com quase 300 hospitais e sistemas de saúde realizada pelo Deloitte Center for Health Solutions em 2017, quase 9 em cada 10 (88%) hospitais fazem a triagem de pacientes para avaliar sua saúde necessidades sociais relacionadas, embora apenas 62% relatem a triagem de populações-alvo de maneira sistemática ou consistente.45 Esses hospitais são, em sua maioria, triagem de internação e alta populações izer.46 A Associação Nacional de Centros de Saúde Comunitários, em coordenação com várias outras organizações, desenvolveu a ferramenta Protocolo para Resposta e Avaliação de Bens, Riscos e Experiências de Pacientes (PRAPARE) para ajudar centros de saúde e outros provedores a coletar dados para melhor compreender e agir sobre os determinantes sociais da saúde de seus pacientes. Outras organizações e entidades criaram ferramentas de triagem, incluindo Health Leads, uma organização sem fins lucrativos fundada pela Fundação Robert Wood Johnson, que desenvolveu um kit de ferramentas de triagem de necessidades sociais para provedores e CMMI, que lançou uma ferramenta de triagem de Comunidades de Saúde Responsáveis para ajudar os provedores identificar as necessidades não atendidas do paciente.47
Olhando para o futuro
A ACA forneceu uma oportunidade importante para ajudar a melhorar o acesso aos cuidados e reduzir as disparidades de longa data enfrentadas por populações historicamente carentes por meio de suas expansões de cobertura e provisões para ajudar a fazer a ponte entre os cuidados de saúde e a saúde da comunidade. Até o momento, milhões de americanos ganharam cobertura por meio das expansões da cobertura, mas a cobertura por si só não é suficiente para melhorar os resultados de saúde e alcançar a igualdade na saúde. Com o crescente reconhecimento da importância dos fatores sociais para os resultados de saúde, um número crescente de iniciativas surgiu para abordar os determinantes sociais da saúde, trazendo um maior foco na saúde dentro de setores não-saúde e cada vez mais reconhecendo e abordando as necessidades sociais relacionadas à saúde por meio do sistema de saúde.
Dentro do sistema de saúde, uma ampla gama de iniciativas foi lançada nos níveis federal e estadual, incluindo esforços dentro do Medicaid. Muitas dessas iniciativas refletem o novo financiamento e as autoridades de demonstração fornecidas pela ACA para abordar os determinantes sociais da saúde e promover a igualdade na saúde. Eles também refletem um movimento mais amplo do sistema em direção à integração de cuidados e modelos de entrega de “pessoa inteira”, que visam atender às necessidades físicas, mentais e sociais dos pacientes, bem como mudanças em direção a pagamentos vinculados a valor, qualidade e / ou resultados .
Embora tenha havido um progresso significativo no reconhecimento e na abordagem dos determinantes sociais da saúde, muitos desafios permanecem. Notavelmente, esses esforços requerem o trabalho em setores isolados com fluxos de financiamento separados, onde os investimentos em um setor podem gerar economia em outro . Além disso, as comunidades podem nem sempre ter capacidade de serviço ou fornecimento suficiente para atender às necessidades identificadas. Além disso, permanecem lacunas e inconsistências nos dados sobre os determinantes sociais da saúde que limitam a capacidade de agregar dados entre configurações ou de usar dados para informar a política e as operações , orientar a melhoria da qualidade ou avaliar intervenções.48 No Medicaid, o foco crescente nos determinantes sociais da saúde levanta novas questões sobre o que é apropriado. O papel que o Medicaid deve desempenhar na abordagem dos determinantes não médicos da saúde e como incentivar e envolver os MCOs do Medicaid na abordagem dos determinantes sociais da saúde.49
A administração Trump está buscando políticas que podem limitar o acesso dos indivíduos à assistência programas para atender às necessidades de saúde e outras e reduzir os recursos para abordar os determinantes sociais da saúde. A administração começou a eliminar os programas DSRIP, 50 está revisando os regulamentos de atendimento gerenciado do Medicaid, 51 e sinalizou reduções no financiamento para prevenção e saúde pública. Também anunciou planos para mudar a direção dos modelos sob o CMMI.52, 53, 54 A administração também está buscando abordagens para fazer cumprir e expandir os requisitos de trabalho em programas públicos, 55 incluindo o Medicaid.56 O CMS afirma que esta política foi projetada para ” melhorar a saúde e o bem-estar dos inscritos no Medicaid através do incentivo ao trabalho e envolvimento da comunidade ”e que os esforços do Estado para tornar a participação no trabalho ou outro envolvimento da comunidade um requisito para a cobertura do Medicaid podem“ ajudar os indivíduos e famílias a saírem da pobreza e alcançar a independência. ”57 Em orientação, o CMS especificou que os estados que implementam tais programas serão obrigados a descrever estratégias para auxiliar os inscritos no cumprimento dos requisitos de trabalho (por exemplo, vincular os indivíduos ao treinamento profissional, assistência infantil, transporte e outros apoios de trabalho), mas que os estados não podem usar recursos federais Fundos do Medicaid para serviços de apoio a fim de ajudar as pessoas a superar as barreiras para trabalhar.58 Os dados mostram que a maioria dos adultos não idosos no Medicaid já estão trabalhando ou enfrentam barreiras significativas para trabalhar, deixando uma pequena parcela de adultos a quem essas políticas são direcionadas.59 No entanto, os indivíduos elegíveis podem perder a cobertura do Medicaid devido à dificuldade de navegar na documentação e nos processos administrativos associados a esses requisitos.60
