Reversible síndrome de leucoencefalopatía posterior (SLPR)
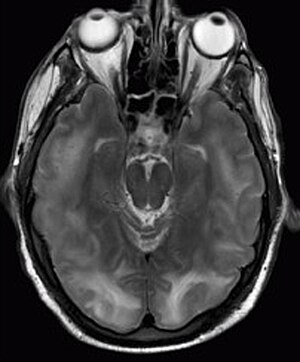
Síndrome de encefalopatía posterior reversible visible en la resonancia magnética como cortical múltiple -áreas subcorticales de señal hiperintensa (blanca) ponderada en T2 que involucran los lóbulos occipital y parietal bilateralmente y la protuberancia.
Neurología
Convulsiones, dolor de cabeza, alteraciones visuales, estado mental alterado, a veces debilidad de las extremidades o incapacidad para hablar
Hemorragia intracraneal
El síndrome de encefalopatía posterior reversible (PRES), también conocido como síndrome de leucoencefalopatía posterior reversible (SLPR), es una afección poco común en la que partes del cerebro se ven afectadas por inflamación, generalmente como resultado de una causa subyacente. Alguien con PRES puede experimentar dolor de cabeza, cambios en la visión y convulsiones, y algunos desarrollan otros síntomas neurológicos como confusión o debilidad de una o más extremidades. El nombre de la afección incluye la palabra «posterior» porque afecta predominantemente, aunque no exclusivamente, la parte posterior del cerebro (los lóbulos parietal y occipital). Las causas subyacentes comunes son presión arterial muy elevada, insuficiencia renal, infecciones graves, ciertos medicamentos, algunas enfermedades autoinmunes y preeclampsia. El diagnóstico generalmente se realiza mediante una exploración del cerebro (MRI) en la que se pueden identificar las áreas de inflamación.
El tratamiento para el PRES es de apoyo: eliminación de la causa o causas y tratamiento de cualquiera de las complicaciones, como anticonvulsivos para las convulsiones. El PRES puede complicarse por una hemorragia intracraneal, pero esto es relativamente raro. La mayoría de las personas se recuperan por completo, aunque algunas pueden experimentar algunos síntomas residuales. El PRES se describió por primera vez en 1996.
Signos y síntomas
El PRES generalmente tiene un inicio agudo. La mayoría de las personas con PRES experimenta dolores de cabeza y convulsiones; muchos también experimentan cambios visuales, confusión y somnolencia, debilidad del brazo y / o pierna de un lado del cuerpo (hemiplejía), dificultad para hablar o, más raramente, otros síntomas neurológicos. Los cambios visuales en PRES pueden incluir hemianopsia (incapacidad para ver la parte izquierda o derecha del campo visual), visión borrosa, falta de conciencia visual en un lado, alucinaciones visuales y ceguera cortical.
Se producen convulsiones en aproximadamente dos tercios de los casos. En los niños, esto es aún más común, al 90%. Si ocurren convulsiones, pueden ser focales o generalizadas. Una pequeña proporción desarrolla estado epiléptico, donde las convulsiones no se controlan con medidas simples.
Causas
Las causas que pueden contribuir al desarrollo de PRES son: inmunosupresión (especialmente para trasplantes de órganos, p. Ej. con tacrolimus), infección grave y / o sepsis, quimioterapia, enfermedad autoinmune y preeclampsia. A menudo hay hipertensión arterial. De manera similar, la mayoría de las personas con PRES tienen una función renal deteriorada y el 21% está recibiendo hemodiálisis regularmente. En el PRES relacionado con medicamentos, puede haber un intervalo de semanas a meses entre el inicio del tratamiento y el desarrollo del PRES. Después de un trasplante de células madre hematopoyéticas (trasplante de médula ósea), el riesgo de PRES es aproximadamente del 8%, mientras que el riesgo es menor (0,4-6%) después de un trasplante de órgano sólido.
Las siguientes enfermedades autoinmunes han sido asociados con PRES: púrpura trombocitopénica trombótica (PTT), colangitis esclerosante primaria (CEP), artritis reumatoide (AR), síndrome de Sjögren, poliarteritis nudosa (PAN), esclerosis sistémica, lupus eritematoso sistémico (LES), granulomatosis con poliangiitis GPA), la enfermedad de Crohn y la neuromielitis óptica (NMO), así como el síndrome urémico hemolítico (SUH). También se han informado otras asociaciones, incluidos algunos otros grupos de medicamentos, transfusión de sangre, niveles elevados de calcio, disminución niveles de magnesio, angiopatía cerebral posparto y drogas de abuso (cocaína y anfetamina).
Se ha sugerido que el PRES es idéntico o está estrechamente relacionado con la encefalopatía hipertensiva, la presencia de síntomas neurológicos en aquellos con una emergencia hipertensiva.
Mecanismo
Si bien el mecanismo preciso es PRES no se comprende completamente, se considera que está relacionado con un problema con los vasos sanguíneos del cerebro. Hay varias teorías sobre por qué estos vasos sanguíneos pueden volverse inadecuadamente permeables y permitir que el tejido cerebral circundante se hinche. La teoría «vasogénica» postula que la presión arterial extremadamente alta supera la capacidad normal de los vasos sanguíneos en el cerebro para mantener un flujo sanguíneo cerebral normal. La presión excesiva daña la capa endotelial y la barrera hematoencefálica, provocando hinchazón (edema).Esto afecta predominantemente a las partes «posteriores» del cerebro que son más susceptibles. La teoría «vasogénica» parece explicar casi el 50% de los casos de PRES en los que había habido una presión arterial muy elevada. También se denomina teoría del «avance» o «teoría de la hiperperfusión». Esta teoría no explica el edema en muchos otros casos en los que la presión arterial ha sido normal o incluso baja; de hecho, el edema tiende a ser más severo en aquellos sin presión arterial anormalmente elevada.
En el PRES secundario a otras causas, el daño de los vasos sanguíneos se ha atribuido a otros mecanismos. La teoría «citotóxica» sugiere que es el daño celular directo por toxinas (generalmente medicamentos) lo que precipita el edema. La teoría «inmunogénica» sugiere un papel para el sistema inmunológico (específicamente las células T). Algunos consideran las teorías citotóxica e inmunogénica juntas como una sola teoría «tóxica». Parece haber un papel de las citocinas en la causa de la disfunción endotelial.
Finalmente, de acuerdo con la teoría del «neuropéptido / vasoconstricción cerebral», algunas sustancias específicas (endotelina 1, tromboxano A2) desencadenan espasmos de los vasos sanguíneos con daño y edema resultantes de la pared del vaso. La última hipótesis está respaldada por el hallazgo frecuente de espasmos difusos de los vasos sanguíneos (vasoconstricción) en muchas personas con PRES y la evidencia de una disminución de la perfusión, aunque el espasmo también puede ser una consecuencia del daño de los vasos sanguíneos y no la causa. Algunos, por tanto, incluyen el vasoespasmo en la teoría «tóxica». Se considera probable que todos estos mecanismos múltiples potencialmente jueguen un papel en el desarrollo de PRES.
Diagnóstico
No existen criterios de diagnóstico formales para PRES, pero se ha propuesto que PRES puede diagnosticarse si alguien ha desarrollado síntomas neurológicos agudos (convulsiones, estado mental alterado, dolor de cabeza, alteraciones visuales) junto con uno o más factores de riesgo conocidos, apariencia típica en las imágenes cerebrales (o imágenes normales) y ningún otro diagnóstico alternativo. Algunos consideran que es necesario demostrar que las anomalías son reversibles. Si se realiza una punción lumbar, esto puede mostrar un aumento de los niveles de proteína pero no de glóbulos blancos. La exploración por tomografía computarizada se puede realizar en primera instancia; esto puede mostrar áreas de materia blanca de baja densidad en los lóbulos posteriores.
El diagnóstico generalmente se hace con imágenes de resonancia magnética del cerebro. Los hallazgos más característicos del PRES son las hiperintensidades simétricas en las imágenes ponderadas en T2 en los lóbulos parietal y occipital; este patrón está presente en más de la mitad de todos los casos. Las secuencias FLAIR pueden mostrar mejor estas anomalías. Se han descrito algunos otros patrones raros específicos: el patrón de cuenca del surco frontal superior (SFS), un patrón de cuenca que involucra a todo el hemisferio (holohemisférico) y un patrón central con edema vasogénico en la sustancia blanca profunda, ganglios basales, tálamos, tronco del encéfalo y puente de Varolio. Estos patrones distintos generalmente no se correlacionan con la naturaleza de los síntomas o su gravedad, aunque el edema severo puede sugerir un peor pronóstico. Si las apariencias no son típicas, se deben considerar otras causas de los síntomas y las anomalías en las imágenes antes de que se pueda diagnosticar el PRES de manera concluyente. En muchos casos hay evidencia de constricción de los vasos sanguíneos (si se realiza una angiografía), lo que sugiere una posible superposición con el síndrome de vasoconstricción cerebral reversible (SVCR). La resonancia magnética de difusión se puede utilizar para identificar áreas de edema citotóxico causado por flujo sanguíneo deficiente (isquemia), pero no está claro si esto es relevante para el pronóstico. Se observa un coeficiente de difusión aparente anormal en aproximadamente el 20% de los casos.
En el 10-25% de los casos de PRES hay evidencia de hemorragia en la neuroimagen. Pueden ocurrir varios tipos de hemorragia: hemorragia en el tejido cerebral en sí (hemorragia intraparenquimatosa), hemorragia subaracnoidea del surco y microhemorragias.
Tratamiento
No existe un tratamiento directo para SEPR, aparte del eliminar o tratar cualquier causa subyacente. Por ejemplo, es posible que sea necesario suspender la medicación inmunosupresora. El 40% de todas las personas con PRES no se encuentran lo suficientemente bien como para requerir el ingreso en la unidad de cuidados intensivos para una estrecha observación y tratamiento de las complicaciones. A las personas con convulsiones se les administran anticonvulsivos.
Si hay una emergencia hipertensiva, la presión arterial se reduce entre un 20% y un 30% mediante la infusión continua de un medicamento para bajar la presión arterial con un control estricto. De los agentes reductores de la presión arterial disponibles, es posible que sea necesario evitar los nitratos, ya que existe la preocupación de que esto pueda agravar el PRES incluso mientras se reduce la presión arterial. En SEPR secundario a preeclampsia, se puede administrar sulfato de magnesio.
Pronóstico
Con el tratamiento adecuado, el 70-90% de las personas con SEPR se recuperan por completo en cuestión de horas o días. Del 8 al 17% de las personas con PRES mueren, aunque esto no siempre es una consecuencia directa de la PRES.De aquellos que tienen síntomas residuales después de PRES, esto se atribuye en gran parte a la hemorragia. La no resolución de las anomalías en la resonancia magnética se ha relacionado con peores resultados. Si el PRES fue causado por preeclampsia, el pronóstico es mejor que en el PRES debido a otras causas.
Los factores que predicen un peor pronóstico son la edad de la persona, el nivel de proteína C reactiva en la sangre ( un marcador de inflamación), estado mental alterado en el momento del diagnóstico y marcadores de coagulación alterados. Las personas con diabetes pueden tener un peor pronóstico y las anomalías en el cuerpo calloso en la resonancia magnética se han relacionado con un peor pronóstico. EEG) también se asocian con un peor resultado.
Después de un episodio de PRES, incluso cuando se asoció con actividad convulsiva, solo una pequeña proporción de personas sigue en riesgo de sufrir convulsiones continuas y la mayoría puede eventualmente interrumpir tratamiento anticonvulsivo.
Epidemiología
Se desconoce la incidencia (número de casos por año) de SEPR, pero el uso creciente de resonancias magnéticas ha llevado a un mayor reconocimiento.
Historia
PRES se describió por primera vez en 1996 en un grupo de 15 pacientes identificados retrospectivamente en los registros del New England Medical Center de Boston y del Hôpital Sainte Anne de París. El nombre fue revisado en 2000 de «leucoencefalopatía» a «encefalopatía», ya que el primero sugirió que solo afecta la sustancia blanca del cerebro, lo cual no es el caso.
- ICD-10: I67.83
- ICD-9-CM: 348.39
- MeSH : D054038
- DiseasesDB: 10460
