Reversibil sindromul de leucoencefalopatie posterioară (RPLS)
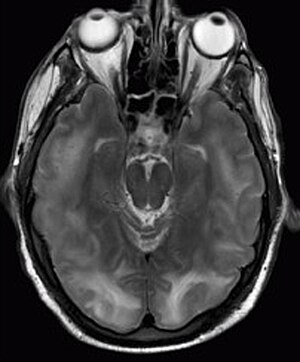
Sindromul de encefalopatie reversibilă posterioară vizibil pe imagistica prin rezonanță magnetică ca cortico multiplu -zone subcorticale ale semnalului hiperintens (alb) ponderat T2 care implică lobi occipitali și parietali bilateral și pons.
Neurologie
Convulsii, cefalee, tulburări vizuale, stare mentală alterată, uneori slăbiciune a membrelor sau incapacitate de a vorbi
Hemoragie intracraniană
Sindromul de encefalopatie posterioară reversibilă (PRES), cunoscut și sub numele de sindrom de leucoencefalopatie posterioară reversibilă (RPLS), este o afecțiune rară în care părțile creierului sunt afectate de umflături, de obicei ca urmare a unei cauze de bază. O persoană cu PRES poate prezenta dureri de cap, modificări ale vederii și convulsii, unele dezvoltând alte simptome neurologice, cum ar fi confuzie sau slăbiciune a unuia sau mai multor membre. Numele afecțiunii include cuvântul „posterior”, deoarece afectează predominant, deși nu exclusiv, partea din spate a creierului (lobii parietali și occipitali). Cauzele comune care stau la baza sunt tensiunea arterială sever crescută, insuficiența renală, infecțiile severe, anumite medicamente, unele boli autoimune și preeclampsia. Diagnosticul se face de obicei prin scanarea creierului (RMN) pe care zone de umflare pot fi identificate.
Tratamentul pentru PRES este de susținere: eliminarea cauzei sau cauzelor și tratamentul oricăreia dintre complicații, cum ar fi anticonvulsivante pentru convulsii. PRES poate fi complicat de hemoragia intracraniană, dar acest lucru este relativ rar. Majoritatea oamenilor se recuperează complet, deși unele pot prezenta unele simptome reziduale. PRES a fost descris pentru prima dată în 1996.
Semne și simptome
PRES are de obicei un debut acut. Majoritatea persoanelor cu PRES au dureri de cap și convulsii; mulți experimentează, de asemenea, modificări vizuale, confuzie și somnolență, slăbiciune a brațului și / sau piciorului pe o parte a corpului (hemiplegie), dificultăți de vorbire sau mai rar alte simptome neurologice. Modificările vizuale ale PRES pot include hemianopsie (incapacitatea de a vedea partea stângă sau dreaptă a câmpului vizual), vedere încețoșată, lipsa conștientizării vizuale pe o parte, halucinații vizuale și orbire corticală.
în aproximativ două treimi din cazuri. La copii, acest lucru este mai frecvent încă, la 90%. Dacă apar convulsii, acestea pot fi focale sau generalizate. O mică proporție dezvoltă status epilepticus, în care convulsiile nu sunt controlate cu măsuri simple.
Cauze
Cauzele care pot contribui la dezvoltarea PRES sunt: imunosupresia (în special pentru transplantul de organe, de ex. cu tacrolimus), infecție severă și / sau sepsis, chimioterapie, boli autoimune și preeclampsie. Hipertensiunea arterială este adesea prezentă. În mod similar, majoritatea persoanelor cu PRES au o funcție renală afectată și 21% primesc hemodializă regulată. În PRES legate de medicamente, poate exista un interval de săptămâni până la luni între inițierea tratamentului și dezvoltarea PRES. După un transplant de celule stem hematopoietice (transplant de măduvă osoasă) riscul de PRES este de aproximativ 8%, în timp ce riscul este mai mic (0,4-6%) după un transplant de organe solide.
Următoarele condiții autoimune au fost asociat cu PRES: purpură trombotică trombocitopenică (TTP), colangită sclerozantă primară (PSC), poliartrită reumatoidă (RA), sindrom Sjögren, poliarterită nodoză (PAN), scleroză sistemică, lupus eritematos sistemic (LES), granulomatoză cu poliangi GPA), boala Crohn și neuromielita optică (NMO), precum și sindromul hemolitic-uremic (HUS). De asemenea, au fost raportate o serie de alte asociații, inclusiv alte grupuri de medicamente, transfuzii de sânge, niveluri ridicate de calciu, scăderea niveluri de magneziu, angiopatie cerebrală postpartum și droguri de abuz (cocaină și amfetamină).
S-a sugerat că PRES este identic sau strâns legat de encefalopatia hipertensivă, prezența simptomelor neurologice la cei cu o urgență hipertensivă.
Mecanism
Deși mecanismul precis este PRES nu este pe deplin înțeles, este considerat a fi legat de o problemă cu vasele de sânge ale creierului. Există mai multe teorii cu privire la motivul pentru care aceste vase de sânge pot deveni inadecvat permeabile și permit țesutului cerebral din jur să se umfle. Teoria „vasogenă” susține că tensiunea arterială extrem de mare depășește capacitatea normală a vaselor de sânge din creier de a menține un flux sanguin cerebral normal. Presiunea excesivă afectează stratul endotelial și bariera hematoencefalică, ducând la umflături (edem).Acest lucru afectează predominant părțile „posterioare” ale creierului, care sunt mai susceptibile. Teoria „vasogenică” pare să explice aproape 50% din cazurile de PRES în care a existat o tensiune arterială sever crescută. Se mai numește teoria „descoperirii” sau „teoria hiperperfuziei”. Această teorie nu explică edemul în multe alte cazuri în care tensiunea arterială a fost normală sau chiar scăzută; de fapt, edemul tinde să fie mai sever la cei fără tensiune arterială anormal crescută.
În PRES secundar altor cauze, deteriorarea vaselor de sânge a fost atribuită altor mecanisme. Teoria „citotoxică” sugerează că precipitarea edemului este afectarea directă a celulelor de către toxine (de obicei medicamente). Teoria „imunogenă” sugerează un rol pentru sistemul imunitar (în special celulele T). Unii consideră teoriile citotoxice și imunogene împreună ca o singură teorie „toxică”. Se pare că citokinele au rolul de a provoca disfuncții endoteliale.
În cele din urmă, conform teoriei „neuropeptidei / vasoconstricției cerebrale”, unele substanțe specifice (endotelina 1, tromboxanul A2) declanșează spasmul vaselor de sânge cu deteriorarea peretelui vasului și edemul rezultat. Această din urmă ipoteză este susținută de găsirea frecventă a spasmelor difuze ale vaselor de sânge (vasoconstricție) la mulți oameni cu PRES și dovezile perfuziei scăzute, deși spasmul poate fi, de asemenea, o consecință a deteriorării vaselor de sânge, mai degrabă decât cauza. Unii, prin urmare, includ vasospasmul în teoria „toxică”. Se consideră probabil că aceste mecanisme multiple joacă potențial un rol în dezvoltarea PRES.
Diagnostic
Nu există criterii de diagnostic formale pentru PRES, dar s-a propus că PRES poate fi diagnosticat dacă cineva a dezvoltat simptome neurologice acute (convulsii, stări mentale modificate, cefalee, tulburări vizuale) împreună cu unul sau mai mulți factori de risc cunoscuți, apariție tipică în imagistica cerebrală (sau imagistică normală) și nu există alt diagnostic alternativ. Unii consideră că este necesar să se demonstreze că anomaliile sunt reversibile. Dacă se efectuează puncție lombară, aceasta poate prezenta niveluri crescute de proteine, dar nu există celule albe din sânge. Scanarea tomografiei computerizate poate fi efectuată în primă instanță; aceasta poate arăta zone de substanță albă de densitate mică în lobii posterioare.
Diagnosticul se face de obicei cu imagistica prin rezonanță magnetică a creierului. Descoperirile cele mai caracteristice pentru PRES sunt hiperintensitățile simetrice ale imaginii cântărite T2 în lobii parietali și occipitali; acest model este prezent în mai mult de jumătate din cazuri. Secvențele FLAIR pot fi mai bune pentru a arăta aceste anomalii. Au fost descrise câteva alte tipare specifice: schema bazinului hidrografic al sulului frontal superior (SFS), schema bazinului apei care implică întreaga emisferă (holohemisferică) și un model central cu edem vasogen în substanța albă profundă, ganglionii bazali, talami, trunchiul cerebral și pons. Aceste tipare distincte nu se corelează în general cu natura simptomelor sau cu severitatea acestora, deși edemul sever poate sugera un prognostic mai slab. Dacă aparițiile nu sunt tipice, trebuie luate în considerare alte cauze ale simptomelor și anomaliilor imagistice înainte ca PRES să poată fi diagnosticat în mod concludent. În multe cazuri există dovezi ale constricției vaselor de sânge (dacă se efectuează angiografie), sugerând o posibilă suprapunere cu sindromul de vasoconstricție cerebrală reversibil (RCVS). Difuzarea RMN poate fi utilizată pentru a identifica zonele de edem citotoxic cauzate de fluxul sanguin slab (ischemie), dar nu este clar dacă acest lucru este relevant din punct de vedere prognostic. Coeficientul de difuzie aparent anormal este observat în aproximativ 20% din cazuri.
În 10-25% din cazurile de PRES există dovezi ale hemoragiei la neuroimagistică. Pot apărea diferite tipuri de hemoragii: hemoragia în țesutul cerebral însuși (hemoragia intraparenchimală), hemoragia subarahnoidă sulcală și microbierile.
Tratament
Nu există tratament direct pentru PRES, altul decât eliminarea sau tratarea oricărei cauze de bază. De exemplu, este posibil să fie necesară reținerea medicației imunosupresoare. 40% din toate persoanele cu PRES sunt suficient de rău pentru a necesita admiterea în unități de terapie intensivă pentru observarea atentă și tratamentul complicațiilor. Celor cu convulsii li se administrează anticonvulsivante.
Dacă există o urgență hipertensivă, tensiunea arterială este redusă cu 20-30% folosind perfuzia continuă a unui medicament care scade tensiunea arterială cu o monitorizare atentă. Dintre agenții de scădere a tensiunii arteriale disponibili, pot fi necesari evitați nitrații deoarece există îngrijorarea că acest lucru poate agrava PRES chiar și în timp ce scade tensiunea arterială. În PRES secundar pre-eclampsiei, se poate administra sulfat de magneziu.
Prognoză
Cu un tratament adecvat, 70-90% dintre persoanele cu PRES recuperează complet în câteva ore până la câteva zile. 8-17% dintre persoanele cu PRES mor, deși aceasta nu este întotdeauna o consecință directă a PRES.Dintre cei care prezintă simptome reziduale după PRES, acest lucru este atribuit în mare măsură hemoragiei. Nerezolvarea anomaliilor RMN a fost legată de rezultate mai slabe. Dacă PRES a fost cauzat de preeclampsie, prognosticul este mai bun decât în PRES din alte cauze.
Factorii care prezic prognostic mai slab sunt vârsta persoanei, nivelul proteinei C-reactive din sânge ( un marker al inflamației), starea mentală modificată în momentul diagnosticului și markerii modificați ai coagulării. Persoanele cu diabet pot avea un rezultat mai rău, iar anomaliile în corpul calos la RMN au fost corelate cu prognostic mai slab. Unele modele de electroencefalografie ( EEG) sunt, de asemenea, asociate cu un rezultat mai slab.
După un episod de PRES, chiar și atunci când a fost asociat cu o activitate de convulsii, doar o mică parte din oameni rămâne la risc de convulsii în curs de desfășurare și majoritatea poate întrerupe în cele din urmă tratamentul anticonvulsivant.
Epidemiologie
Incidența (număr de cazuri pe an) a PRES nu este cunoscută, dar utilizarea crescândă a scanărilor RMN a dus la o recunoaștere sporită.
Istorie
PRES a fost descris pentru prima dată în 1996 într-un grup de 15 pacienții identificați retrospectiv în evidențele Centrului Medical New England din Boston și Hôpital Sainte Anne din Paris. Numele a fost revizuit în 2000 de la „leucencefalopatie” la „encefalopatie”, deoarece primul a sugerat că afectează doar substanța albă a creierului, ceea ce nu este cazul.
- ICD-10: I67.83
- ICD-9-CM: 348.39
- MeSH : D054038
- BoliDB: 10460
