Nøglefund
Sociale determinanter for sundhed er det forhold, hvor mennesker er født, vokser, lever, arbejder og alder, der former sundhed. Denne brief giver en oversigt over sociale determinanter for sundhed og nye initiativer til at tackle dem. Det viser:
- Sociale determinanter for sundhed inkluderer faktorer som socioøkonomisk status, uddannelse, kvarter og fysisk miljø, beskæftigelse og sociale supportnetværk samt adgang til sundhedspleje. At tage fat på sociale sundhedsdeterminanter er vigtig for at forbedre sundheden og reducere langvarige forskelle i sundhed og sundhedspleje.
- Der er et stigende antal initiativer til at tackle sociale determinanter for sundhed inden for og uden for sundhedssystemet. Uden for sundhedssystemet søger initiativer at forme politikker og praksis i ikke-sundhedssektorer på måder, der fremmer sundhed og sundhedsmæssig lighed. Inden for sundhedssystemet findes der flere betalingsmæssige føderale og statslige initiativer samt Medicaid-specifikke initiativer med fokus på at imødekomme sociale behov. Disse inkluderer modeller under Center for Medicare og Medicaid Innovation, Medicaid-leveringssystem og betalingsreforminitiativer og muligheder under Medicaid. Administrerede plejeplaner og udbydere er også involveret i aktiviteter for at identificere og imødekomme sociale behov. For eksempel krævede 19 stater Medicaid-styrede plejeplaner for at screene for og / eller give henvisninger til sociale behov i 2017, og en nylig undersøgelse af Medicaid-styrede plejeplaner viste, at næsten alle (91%) svarende planer rapporterede aktiviteter for at adressere sociale determinanter for sundhed.
- Der er stadig mange udfordringer med hensyn til sociale sundhedsdeterminanter, og nye retninger, som Trump-administrationen forfølger, kan begrænse ressourcer og initiativer, der er fokuseret på denne indsats. Trump-administrationen forfølger en række nye politikker og politiske ændringer, herunder håndhævelse og udvidelse af arbejdskrav i forbindelse med offentlige programmer og reduktion af finansiering til forebyggelse og folkesundhed. Disse ændringer kan begrænse enkeltpersoners adgang til hjælpeprogrammer for at imødegå sundhedsmæssige og andre behov og reducere de tilgængelige ressourcer til at tackle sociale sundhedsdeterminanter.
Introduktion
Bestræbelser på at forbedre sundheden i USA har traditionelt set på sundhedssystemet som den vigtigste drivkraft for sundheds- og sundhedsresultater. Der har imidlertid været øget anerkendelse af, at forbedring af sundhed og opnåelse af sundhedsmæssig lighed vil kræve bredere tilgange, der adresserer sociale, økonomiske og miljømæssige faktorer, der påvirker sundheden. Denne brief giver en oversigt over disse sociale determinanter for sundhed og diskuterer nye initiativer til at tackle dem.
Hvad er sociale determinanter for sundhed?
Sociale determinanter for sundhed er de betingelser, hvorunder mennesker er født, vokser, lever, arbejder og alder.1 De inkluderer faktorer som socioøkonomisk status, uddannelse, kvarter og fysisk miljø, beskæftigelse og sociale supportnetværk samt adgang til sundhedspleje (figur 1).

Figur 1: Sociale determinanter for sundhed
Adressering af sociale determinanter for sundhed er vigtigt for at forbedre sundheden og reducere sundhedsforskelle.2 Skønt sundhedspleje er afgørende for helbredet, er det en relativt svag sundhedsdeterminant.3 Forskning viser, at sundhedsresultaterne er drevet af en række faktorer, herunder underliggende genetik, sundhedsadfærd, social og miljømæssig faktorer og sundhedspleje. Mens der i øjeblikket ikke er enighed i forskningen om størrelsen af de relative bidrag fra hver af disse faktorer til helbredet, tyder undersøgelser på, at sundhedsadfærd, såsom rygning, diæt og motion, og sociale og økonomiske faktorer er de primære drivkræfter for sundhed resultater, og sociale og økonomiske faktorer kan forme enkeltpersoners sundhedsadfærd. For eksempel er børn, der er født af forældre, der ikke har gennemført gymnasiet, mere tilbøjelige til at leve i et miljø, der udgør barrierer for helbredet, såsom manglende sikkerhed, udsat skrald og dårlige boliger. Det er også mindre sandsynligt, at de har adgang til fortove, parker eller legepladser, rekreative centre eller et bibliotek.4 Yderligere viser beviser, at stress negativt påvirker sundheden i hele levetiden5, og at miljøfaktorer kan have multi-generationers indvirkning.6 Håndtering af sociale determinanter sundhed er ikke kun vigtigt for at forbedre den generelle sundhed, men også for at reducere sundhedsforskelle, der ofte har rod i sociale og økonomiske ulemper.
Initiativer til at tackle sociale sundhedsdeterminanter
En voksende antallet af initiativer dukker op for at imødegå sociale sundhedsdeterminanter.Nogle af disse initiativer søger at øge fokus på sundhed i ikke-sundhedssektorer, mens andre fokuserer på at få sundhedssystemet til at adressere bredere sociale og miljømæssige faktorer, der påvirker sundhed.
Fokus på sundhed i ikke-sundhed Sektorer
Politikker og praksis i ikke-sundhedssektorer har indflydelse på sundhed og sundhed. F.eks. Påvirker tilgængeligheden og tilgængeligheden af offentlig transport adgangen til beskæftigelse, overkommelige sunde fødevarer, sundhedspleje og andre vigtige drivere for sundhed og velvære. Ernæringsprogrammer og -politikker kan også fremme sundhed, for eksempel ved at støtte sundere hjørnebutikker i lavindkomstsamfund, 7 landbrug til skoleprogrammer8 og samfund og skolehaver og gennem bredere bestræbelser på at støtte produktion og forbrug af sunde fødevarer.9 tilvejebringelse af uddannelse i førskolealderen til børn i familier med lav indkomst og farvesamfund hjælper med at reducere præstationshuller, forbedre sundheden for studerende med lav indkomst og fremme sundhedslighed.10
“Sundhed i alle politikker” er en tilgang, der inkorporerer sundhedsmæssige overvejelser i beslutningsprocesser på tværs af sektorer og politikområder.11 En tilgang inden for sundhed i alle politikker identificerer de måder, hvorpå beslutninger i flere sektorer påvirker sundheden, og hvordan forbedret sundhed kan understøtte målene for disse flere sektorer. forskellige partnere og interessenter til at arbejde sammen for at fremme sundhed, retfærdighed og bæredygtighed og samtidig fremme andre mål såsom fremme af jobskabelse og økonomisk stabilitet, transportadgang og mobilitet, et stærkt landbrugssystem og forbedret uddannelsesmæssig opnåelse. Stater og lokaliteter bruger tilgangen til sundhed i alle politikker gennem taskforce og arbejdsgrupper med fokus på at samle ledere på tværs af agenturer og samfundet for at samarbejde og prioritere et fokus på sundhed og sundhed lige. ) oprettede det nationale forebyggelsesråd, der samler seniorledelse fra 20 føderale afdelinger, agenturer og kontorer, der har arbejdet med den forebyggende rådgivningsgruppe, interessenter og pubic for at udvikle den nationale forebyggelsesstrategi.
Sted -baserede initiativer fokuserer på implementering af tværsektorielle strategier for at forbedre sundheden i kvarterer eller samfund med dårlige sundhedsresultater. Der er fortsat en voksende anerkendelse af forholdet mellem kvarterer og sundhed med postnummer, der forstås som en stærkere forudsigelse for en persons helbred end deres genetiske kode.13 En række initiativer fokuserer på implementering af koordinerede strategier på tværs af forskellige sektorer i kvarterer med sociale, økonomiske og miljømæssige barrierer, der fører til dårlige sundhedsresultater og sundhedsforskelle. For eksempel fokuserer Harlem Children’s Zone (HCZ) -projektet på børn inden for et 100-blokområde i Central Harlem, der havde kroniske sygdomme og spædbarnsdødelighed, der oversteg satserne for mange andre dele af byen samt høje fattigdoms- og arbejdsløshedsgrader. . HCZ søger at forbedre uddannelsesmæssige, økonomiske og sundhedsmæssige resultater i samfundet gennem en bred vifte af familiebaserede, sociale tjenester og sundhedsprogrammer.
Adressering af sociale determinanter i sundhedssystemet
Ud over den voksende bevægelse for at indarbejde sundhedsmæssige konsekvenser / udfaldsovervejelser i ikke-sundhedspolitiske områder, er der også nye bestræbelser på at adressere ikke-medicinske, sociale sundhedsdeterminanter inden for rammerne af sundhedsforsyningssystemet. Disse inkluderer føderale og statslige initiativer med flere betalere, Medicaid-initiativer ledet af stater eller af sundhedsplaner samt aktiviteter på udbyderniveau med fokus på at identificere og imødegå deres ikke-medicinske, sociale behov.
Føderale og statslige initiativer
I 2016 annoncerede Center for Medicare og Medicaid Innovation (CMMI), som blev oprettet af ACA, en ny “Accountable Health Communities” -model med fokus på at forbinde Medicare- og Medicaid-modtagere med samfundstjenester for at imødekomme sundhedsrelaterede sociale behov. Modellen giver finansiering til at teste, om systematisk identifikation og adressering af de sundhedsrelaterede sociale behov hos Medicare- og Medicaid-modtagere gennem screening, henvisning og samfundsnavigeringstjenester vil påvirke sundhedsomkostningerne og reducere indlæggelse og ambulant udnyttelse. I 2017 tildelte CMMI 32 tilskud til organisationer til at deltage i modellen over en periode på fem år. Tolv tildelte vil levere navigationsservices til bistå højrisikomodtagere med at få adgang til samfundstjenester, og 20 tildelte vil tilskynde tilpasning af partnere for at sikre, at samfundstjenester er tilgængelige og imødekommende på de tilmeldte behov.14
Gennem CMMI State Innovation Models Initiative (SIM), en række stater er involveret i levering af flere betalere og betalingsreformer, der inkluderer fokus på befolkningens sundhed og anerkender den rolle, som sociale determinanter spiller.SIM er et CMMI-initiativ, der yder finansiel og teknisk support til stater til udvikling og test af statsledede betalingsmodeller med flere betalinger og betalingsmodeller, der har til formål at forbedre sundhedssystemets ydeevne, øge kvaliteten af plejen og reducere omkostningerne. Indtil i dag har SIM-initiativet tildelt næsten 950 millioner dollars i tilskud til over halvdelen af staterne til at designe og / eller teste innovative betalings- og leveringsmodeller. Som en del af anden runde af SIM-tildelinger er stater forpligtet til at udvikle en statsplan for at forbedre befolkningens sundhed. Stater, der modtog runde 2-tilskud, følger en række tilgange til at identificere og prioritere befolkningens sundhedsbehov; forbinde kliniske, folkesundhedsmæssige og samfundsbaserede ressourcer og adressere sociale sundhedsdeterminanter.
- Alle de 11 stater, der modtog runde 2-tilskud til SIM-test, planlægger at etablere forbindelser mellem primærpleje og samfundsbaserede organisationer og sociale tjenester.15 For eksempel bruger Ohio SIM-midler dels til at støtte et omfattende primærplejeprogram (CPC), hvor udbydere af primærpleje forbinder patienter med nødvendige sociale tjenester og samfundsbaserede forebyggelsesprogrammer. Fra december 2017 deltog 96 øvelser i CPC-programmet. Connecticuts SIM-model søger at promovere en Advanced Medical Home-model, der vil imødekomme den brede vifte af individers behov, herunder miljømæssige og socioøkonomiske faktorer, der bidrager til deres løbende helbred.
- En række stater med runde 2-test tilskud skaber lokale eller regionale enheder til at identificere og imødekomme befolkningens sundhedsbehov og etablere links til samfundstjenester. For eksempel oprettede Washington State ni regionale “Accountable Communities of Health”, som vil samle lokale interessenter fra flere sektorer for at bestemme prioriteter for og gennemføre regionale sundhedsforbedringsprojekter.16 Delaware planlægger at gennemføre ti “sunde kvarterer” i hele staten, der vil fokus på prioriteter såsom sund livsstil, moderens og børns sundhed, mental sundhed og afhængighed og kronisk sygdomsforebyggelse og -håndtering.17 Idaho opretter syv “regionale sundhedssamarbejder” gennem statens folkesundhedsdistrikter, der vil støtte lokal primærplejepraksis hos patienter -Centreret medicinsk hjemmetransformation og oprette formelle henvisnings- og feedbackprotokoller for at forbinde udbydere af medicinske og sociale tjenester.18
- Runde 2-testtilskudsstaterne forfølger også en række andre aktiviteter med fokus på befolkningens sundhed og sociale faktorer. Nogle af disse aktiviteter inkluderer brug af befolkningens sundhedsforanstaltninger for at kvalificere praktikanter ces som medicinske hjem eller bestemme incitamentbetalinger, inkorporering af brug af sundhedsarbejdere i samfundet i plejeteams og udvidelse af dataindsamlings- og analyseinfrastruktur med fokus på befolkningens sundhed og sociale sundhedsdeterminanter.19
Medicaid-initiativer
Leveringssystem og betalingsreform
En række leverings- og betalingsreforminitiativer inden for Medicaid inkluderer fokus på at forbinde sundhedspleje og sociale behov. I mange tilfælde er denne indsats en del af de større SIM-modeller med flere betalere, der er nævnt ovenfor, og kan være en del af Afsnit 1115 Medicaid-demonstrationsfritagelser.20 F.eks. Implementerer Colorado og Oregon Medicaid-betalings- og leveringsmodeller, der yder pleje gennem regionale enheder, der fokus på integration af fysiske, adfærdsmæssige og sociale tjenester samt samfundsengagement og samarbejde.
- I Oregon kræves det, at hver koordineret plejeorganisation (eller “CCO”) opretter et rådgivende råd for samfund og udvikle en vurdering af samfundets sundhedsbehov.21 CCO’er modtager en global betaling for hver tilmeldt, hvilket giver CCO’er fleksibilitet til at tilbyde “sundhedsrelaterede tjenester” – som supplerer traditionelle dækkede Medicaid-fordele og kan målrette de sociale determinanter for sundhed.22 Tidlige erfaringer tyder på at CCO’er forbinder med samfundspartnere og begynder at adressere sociale faktorer, der påvirker sundhed gennem en række projekter. For eksempel har en CCO finansieret en sundhedsmedarbejder i samfundet for at hjælpe med at linke gravide eller forældre teenagere til sundhedstjenester og imødekomme andre behov, såsom boliger, mad og indkomst.23 En anden CCO arbejdede med udbydere og det lokale Meals on Wheels-program for at levere måltider til Medicaid-tilmeldte fra hospitalet, der har brug for fødevarehjælp som en del af deres bedring.24 En evaluering foretaget af Oregon Health & Science University’s Center for Health Systems Effektivitet udgivet i 2017 fandt CCO’er var forbundet med reduktioner i udgiftsvækst og forbedring på nogle kvalitetsdomæner.25 Ifølge evalueringen mente de fleste CCO’er, at sundhedsrelaterede fleksible tjenester var effektive til at forbedre resultaterne og reducere omkostningerne.26
- På samme måde hjælper de regionale samarbejdsorganisationer (RCCO’er), der betales pr. Medlem pr. Måned pr. Måned for tilmeldte, med at forbinde enkeltpersoner til samfundstjenester gennem henvisningssystemer samt gennem målrettede programmer designet til imødekomme specifikke behov identificeret inden for samfundet.27 En undersøgelse, der blev offentliggjort i 2017, hvor man sammenlignede Oregon’s CCO-program med Colorado’s RCCO-program, viste at Colorado’s RCCO-program genererede sammenlignelige reduktioner i udgifter og indlæggelsesdage.28
Flere andre statlige Medicaid-programmer har lanceret ACO-modeller (Accountable Care Organization), der ofte inkluderer befolkningsbaserede betalinger eller samlede omkostninger ved plejeformler, som kan give incitamenter til udbydere til at imødekomme Medicaids støttemodtageres brede behov, herunder de sociale sundhedsdeterminanter.29
Nogle statlige Medicaid-programmer understøtter udbyders fokus på sociale determinanter for sundhed gennem “Leveringssystemreform Incentive Payme nt ”(DSRIP) -initiativer. DSRIP-initiativer opstod under Obama-administrationen som en del af Afsnit 1115 Medicaid-demonstrationsfritagelser. DSRIP-initiativer forbinder finansiering fra Medicaid for kvalificerede udbydere til proces- og ydeevnemålinger, som kan omfatte at imødekomme sociale behov og faktorer. I New York kan udbydersystemer f.eks. Implementere DSRIP-projekter, der har til formål at sikre, at folk har understøttende boliger. Staten har også investeret betydelige statslige dollars uden for dets DSRIP-afkald i boligmateriale for at sikre, at et bedre udbud af passende boliger er tilgængeligt.30 I Texas har nogle udbydere brugt DSRIP-midler til at installere køleskabe i hjemløse krisecentre for at forbedre enkeltpersoners adgang til insulin.31 DSRIP-fravigelsen i Californien har øget det omfang, hvor de offentlige hospitalssystemer fokuserer på koordinering med socialmyndigheder og amtslige velfærdskontorer.32 Indtil i dag er data om resultaterne af DSRIP-programmer begrænsede, men en endelig føderal evaluering rapporten er planlagt til 2019.33
Medicaid-programmer leverer også bredere tjenester til at understøtte sundhed gennem den sundhedshjemsmulighed, der er oprettet af ACA. Under denne mulighed kan stater oprette sundhedshjem til at koordinere pleje af mennesker, der har kroniske tilstande. Sundhedshjemmetjenester omfatter omfattende plejeforvaltning, koordinering af pleje, sundhedsfremme, omfattende overgangsbehandling, patient- og familiestøtte samt henvisninger til samfundstjenester og social supporttjenester. Udbydere af sundhedshjem kan være en udpeget udbyder, et team af sundhedspersonale, der er knyttet til en udpeget udbyder, eller et samfundsteam. I alt 21 stater rapporterer, at sundhedshjem var på plads i regnskabsåret 2017.34 En føderalt finansieret evaluering af sundhedshjemmemodellen viste, at de fleste udbydere rapporterede en betydelig vækst i deres evne til at forbinde patienter med ikke-kliniske sociale ydelser og understøtter under modellen, men at mangel på stabile boliger og transport var almindelige problemer for mange tilmeldte, der var vanskelige for udbydere at tackle med utilstrækkelige boliger til rådighed og ressourcer til lejestøtte.35
Boliger og beskæftigelsesstøtter
Nogle stater yder boligstøtte til Medicaid-tilmeldte gennem en række valgfri statsplan- og dispensationsmyndigheder. Mens stater ikke kan bruge Medicaid-midler til at betale for værelse og kost, kan Medicaid-midler støtte en række boligrelaterede aktiviteter, herunder henvisning, supporttjenester og sagsstyringstjenester, der hjælper med at forbinde og fastholde personer i stabile boliger.36 For eksempel Louisiana Department of Health dannede et partnerskab med Louisiana Housing Authority for at etablere et Permanent Supporting Housing (PSH) -program med de dobbelte mål om at forebygge og reducere hjemløshed og unødvendig institutionalisering blandt handicappede. Louisianas Medicaid-program dækker tre faser af lejestøttetjenester til Medicaid-støttemodtagere i permanent understøttende boliger: førtidslejertjenester (boligsøgningshjælp, applikationshjælp osv.), Flytningstjenester og løbende lejetjenester.37 Louisiana rapporterer en bolig på 94% tilbageholdelsesrate siden programmet begyndte at huslejere i 2008. En foreløbig analyse viser statistisk signifikante reduktioner i hospitalsindlæggelser og akutafdelingsudnyttelse efter PSH-interventionen, og en tidlig uafhængig analyse af PSH-programmets indvirkning på Medicaids udgifter fandt en reduktion på 24% i Medicaid-akut plejeomkostninger, efter at en person blev huse.38
Gennem en række valgfrie myndigheder og dispensationsmyndigheder leverer nogle stater frivilligt støttet beskæftigelsestjeneste til Medicaid-tilmeldte. Understøttede arbejdsformidlingstjenester kan omfatte præ-beskæftigelsestjenester (f.eks. Ansættelsesvurdering, hjælp til identifikation og opnåelse af beskæftigelse og / eller arbejde med arbejdsgiveren om jobtilpasning) samt beskæftigelsesopretholdende tjenester (f.eks. Jobcoaching og / eller konsultation med arbejdsgivere) .Stater retter ofte disse tjenester mod specifikke Medicaid-populationer, såsom personer med alvorlig psykisk sygdom eller stofbrugsforstyrrelser og personer med intellektuelle eller udviklingsmæssige handicap. For eksempel tilbyder Hawaii en støttende arbejdsformidling til Medicaid-tilmeldte med alvorlig psykisk sygdom (SMI), personer med alvorlig og vedvarende psykisk sygdom (SPMI) og personer, der har brug for støtte til følelsesmæssig og adfærdsmæssig udvikling (SEBD). 39
Medicaid Managed Care Organisations (MCOs)
Medicaid MCOs er i stigende grad involveret i aktiviteter for at adressere sociale sundhedsdeterminanter. Data fra Kaiser Family Foundations 50-delte Medicaid-budgetundersøgelse viser, at et stigende antal stater kræver, at Medicaid MCO’er adresserer sociale sundhedsdeterminanter som en del af deres kontraktlige aftaler (boks 1). I 2017 krævede 19 stater Medicaid MCO’er for at screene støttemodtagere for sociale behov og / eller give tilmeldte henvisninger til sociale tjenester, og seks stater krævede, at MCO’er yde plejekoordinationstjenester til tilmeldte, der flyttede ud af fængsling, med yderligere stater, der planlagde at gennemføre sådanne krav 2018.40 Andre data fra en 2017 undersøgelse fra Kaiser Family Foundation om Medicaid-forvaltede plejeplaner viser, at næsten alle svarende MCOs41 (91%) rapporterede aktiviteter for at adressere sociale sundhedsdeterminanter med bolig og ernæring / fødevaresikkerhed som de vigtigste fokusområder.42 de mest almindelige aktivitetsplaner, der blev rapporteret om at arbejde med, arbejdede med samfundsbaserede organisationer for at linke medlemmer til sociale tjenester (93%), vurdere medlemmers sociale behov (91%) og vedligeholde databaser for ressourcer i samfundet eller sociale tjenester (81%) (figur 2) 43 Nogle planer rapporterede også om brug af sundhedsarbejdere i samfundet (67%) ved hjælp af tværfaglige teams for samfundspleje (66%), der tilbyder applikationsassistans Henvisninger til e og rådgivning til sociale tjenester (52%) og bistå retfærdigt involverede enkeltpersoner med reintegration i samfundet (20%).
Boks 1 : Eksempler på stater, der integrerer sociale determinanter i Medicaid Managed Care Contracts
- Arizona kræver koordinering af samfundets ressourcer som boliger og hjælpefunktioner under dets forvaltede langsigtede tjenester og understøtter (MLTSS) kontrakt. Staten yder kun statsfinansiering i forbindelse med sin administrerede adfærdsmæssige sundhedskontrakt for at yde boligstøtte. Staten opfordrer også sundhedsplaner til at koordinere med veteranernes administration og andre programmer for at imødekomme medlemmers sociale støttebehov.
- District of Columbia opfordrer MCO’er til at henvise støttemodtagere med tre eller flere kroniske lidelser til “My Health GPS” Health Home-programmet til koordinering af pleje og behandling af sager, herunder en biopsykosocial behovsvurdering og henvisning til samfund og sociale supporttjenester.
- Louisiana kræver sine planer om at screene for problemspil og tobaksbrug og kræver henvisninger til det særlige supplerende ernæringsprogram for kvinder, spædbørn og børn (WIC) og Louisiana Permanent Supporting Housing-programmet, når det er relevant .
- Nebraska kræver, at MCO’er har personale uddannet i sociale sundhedsdeterminanter og er fortrolige med samfundets ressourcer; planer er også forpligtet til at have politikker til at adressere medlemmer med flere biopsykosociale behov.
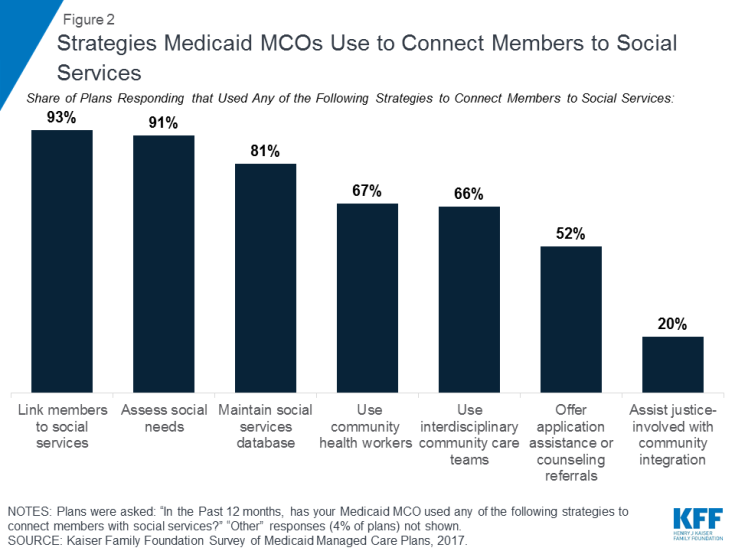
Figur 2: Strategier, som Medicaid MCOs bruger til at forbinde medlemmer til sociale tjenester
LEVERANDØRAKTIVITETER
Under ACA, non-profit-hospitaler er forpligtet til at gennemføre en samfunds sundhedsbehovsvurdering (CHNA) en gang hvert tredje år og udvikle strategier til at imødekomme behov identificeret af CHNA. CDC definerer en samfunds sundhedsvurdering som “processen med engagement i samfundet; indsamling, analyse og fortolkning af data om sundhedsresultater og sundhedsdeterminanter; identifikation af sundhedsforskelle; og identifikation af ressourcer, der kan bruges til at imødekomme prioriterede behov.” 44 I henhold til ACA skal vurderingen tage hensyn til input fra mennesker, der repræsenterer de brede interesser i samfundet, der betjenes, herunder dem med folkesundhedsviden eller ekspertise.
Nogle udbydere har vedtaget screeningsværktøjer inden for deres praksis for at identificere sundhedsrelaterede sociale behov hos patienter. For eksempel viser en undersøgelse af næsten 300 hospitaler og sundhedssystemer foretaget af Deloitte Center for Health Solutions i 2017, at næsten 9 ud af 10 (88%) hospitaler screener patienter for at måle deres helbred- relaterede sociale behov, selvom kun 62% rapporterer screening af målpopulationer på en systematisk eller konsistent måde.45 Disse hospitaler screener for det meste døgnophold og højudnyttelse izerpopulationer.46 National Association for Community Health Centers udviklede i koordination med flere andre organisationer protokollen til reaktion på og vurdering af patienters aktiver, risici og erfaringer (PRAPARE) til at hjælpe sundhedscentre og andre udbydere med at indsamle data for bedre at forstå og handle på deres patients sociale sundhedsdeterminanter. Andre organisationer og enheder har oprettet screeningsværktøjer, herunder Health Leads, en nonprofitorganisation finansieret af Robert Wood Johnson Foundation, som har udviklet et værktøjssæt til screening af sociale behov for udbydere og CMMI, der frigav et screeningsværktøj til ansvarlige sundhedsfællesskaber for at hjælpe udbydere. identificere udækkede patientbehov.47
Ser fremad
ACA gav en nøglemulighed til at hjælpe med at forbedre adgangen til pleje og mindske langvarige forskelle, som historisk dårligt stillede befolkninger står over for gennem både dækningsudvidelser og bestemmelser at hjælpe med at bygge bro over sundhedsvæsenet og samfundets sundhed. Til dato har millioner af amerikanere fået dækning gennem dækningsudvidelserne, men dækning alene er ikke nok til at forbedre sundhedsresultaterne og opnå sundhedsmæssig lighed. Med en voksende erkendelse af vigtigheden af sociale faktorer for sundhedsresultaterne er der kommet et stigende antal initiativer til at adressere sociale sundhedsdeterminanter ved at bringe et større fokus på sundhed inden for ikke-sundhedssektorer og i stigende grad anerkende og adressere sundhedsrelaterede sociale behov gennem sundhedssystemet.
Inden for sundhedssystemet er der lanceret en bred vifte af initiativer på føderalt og statligt niveau, herunder indsats inden for Medicaid. Mange af disse initiativer afspejler nye finansierings- og demonstrationsmyndigheder, der stilles til rådighed gennem ACA for at adressere sociale determinanter for sundhed og yderligere sundhedsmæssig lighed. De afspejler også en bredere systembevægelse mod plejeintegration og “hel-person” leveringsmodeller, der sigter mod at imødegå patienters fysiske, mentale og sociale behov samt en skift til betalinger knyttet til værdi, kvalitet og / eller resultater .
Selvom der er sket betydelige fremskridt med at anerkende og adressere sociale determinanter for sundhed, er der stadig mange udfordringer. Navnlig kræver denne indsats at arbejde på tværs af silede sektorer med separate finansieringsstrømme, hvor investeringer i en sektor kan samle besparelser i en anden Desuden har samfund muligvis ikke altid tilstrækkelig servicekapacitet eller -forsyning til at imødekomme identificerede behov. Yderligere er der huller og inkonsekvenser i data om sociale sundhedsdeterminanter, der begrænser muligheden for at samle data på tværs af indstillinger eller at bruge data til at informere politik og operationer. , guide kvalitetsforbedring eller evaluere interventioner.48 Inden for Medicaid rejser det voksende fokus på sociale determinanter for sundhed nye spørgsmål om den passende en rolle, som Medicaid bør spille i forbindelse med ikke-medicinske sundhedsdeterminanter, og hvordan man kan tilskynde og engagere Medicaid MCO’er i at adressere sociale determinanter for sundhed.49
Trump-administrationen følger politikker, der kan begrænse enkeltpersoners adgang til hjælp programmer til at imødekomme sundhed og andre behov og reducere ressourcer til at imødegå sociale sundhedsdeterminanter. Administrationen er begyndt at udfase DSRIP-programmer, 50 er ved at revidere reglerne for forvaltet pleje af Medicaid, 51 og har signaleret, at finansieringen til forebyggelse og folkesundhed er reduceret. Det har også meddelt planer om at ændre retning af modeller under CMMI.52, 53, 54 Administrationen forfølger også tilgange til at håndhæve og udvide arbejdskravene i offentlige programmer, 55 herunder Medicaid.56 CMS hævder, at denne politik er designet til at ” forbedre Medicaids tilmeldte sundhed og trivsel gennem tilskyndelse til arbejde og samfundsengagement ”, og at statens bestræbelser på at gøre deltagelse i arbejde eller andet samfundsengagement til et krav for Medicaid-dækning kan” hjælpe enkeltpersoner og familier med at rejse sig ud af fattigdom og opnå uafhængighed. ”57 I vejledning, CMS har specificeret, at stater, der implementerer sådanne programmer, vil være forpligtet til at beskrive strategier for at hjælpe tilmeldte med at opfylde arbejdskrav (f.eks. at forbinde enkeltpersoner til jobtræning, børnepasningsassistance, transport og anden arbejdsstøtte), men at stater muligvis ikke bruger føderale Medicaid finansierer understøttende tjenester for at hjælpe folk med at overvinde barrierer for arbejde.58 Data viser, at de fleste ikke-ældre Medicaid-voksne arbejder allerede eller står over for betydelige barrierer for arbejdet, hvilket efterlader en lille andel af voksne, som disse politikker er rettet mod.59 Berettigede enkeltpersoner kan dog miste Medicaid-dækning på grund af vanskeligheder med at navigere i dokumentation og administrative processer forbundet med disse krav.60
